Il padel ha registrato un aumento spettacolare di popolarità negli ultimi anni. Viene praticato in un totale di 27 paesi. In Italia c’è stata una crescita esponenziale in numero di licenze e installazioni, classificandosi tra gli sport più praticati in soli due decenni di storia, con milioni di praticanti. La popolazione adulta nella fascia compresa tra i 35 e 54 anni e il sesso femminile rappresentano i profili più caratteristici.
Tuttavia per molti rimane ancora uno sport poco conosciuto.
Le regole sono quelle del tennis: si gioca in doppio con due atleti per squadra. Come nel tennis il campo è diviso da una rete, le misure sono 20×10 metri, con manto erboso artificiale e circondato da pareti di vetro o muro di cemento, può essere indoor che all’aperto.
A differenza del tennis la racchetta è più piccola di dimensioni, ha una superficie d’impatto piena con dei fori situati strategicamente. Ogni racchetta ha un laccio che deve essere indossato sul polso durante il gioco. Le palline utilizzate possono essere di dimensioni ridotte e risultano più morbide rispetto a quelle utilizzate nel tennis.
La pratica sportiva implica necessariamente un maggiore rischio di lesioni dovute a sforzi eccessivi, ridotta forma fisica o mancanza di routine sportiva o motoria. Questi
infortuni, oltre a rappresentare un deterioramento per la salute e la qualità di vita, possono rappresentare fattori economici negativi come l’assenza dal lavoro per malattia o gli accessi diretti nelle varie strutture sanitarie e le possibili indagini diagnostiche.
In recenti studi hanno trovato il padel come uno dei principali sport per il tempo libero con più infortuni. Nello specifico a livello amatoriale hanno visto tassi di infortuni superiori anche al 50%, soprattutto nel gomito, spalla, ginocchio, caviglia e schiena. Essendo uno sport semplice e facilmente accessibile in cui si entra nel campo e si gioca subito, porta la gente ad avvicinarsi molto velocemente a questa realtà. Pertanto, gli autori affermano che l’indice alto e dannoso può essere legato a cattive pratiche sportive e/o nutrizionali. Tuttavia anche le caratteristiche del campo, come le pareti e la superficie di gioco possono influenzare alcune lesioni di origine traumatica diretta.
Il padel è uno sport asimmetrico in cui comporta un uso sproporzionato e ripetitivo delle articolazioni.
È caratterizzato da rapidi cambi di direzione, torsioni e un uso molto intenso e della racchetta.
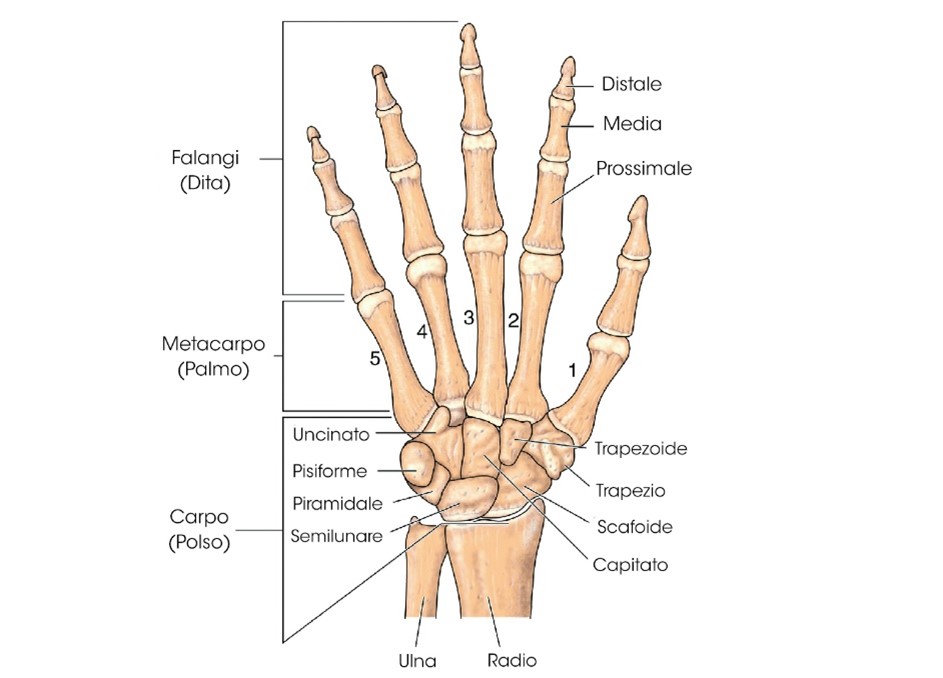
A livello dell’arto superiore essendo il padel simile al tennis vengono fuori patologie comuni che riguardano i distretti della spalla e del gomito.
Per la spalla possono comparire dolori Specifici o Aspecifici che possono essere correlati o meno a lesioni di tipo anatomico delle strutture articolari o muscolari.
Sono maggiormente elecitati i tendini della cuffia dei rotatori adibiti a stabilizzare la testa omerale durante i movimenti sopratutto legati alla rotazione.
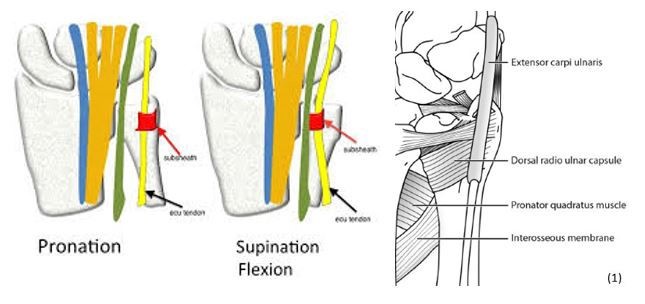
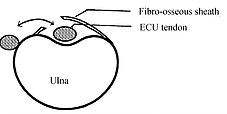
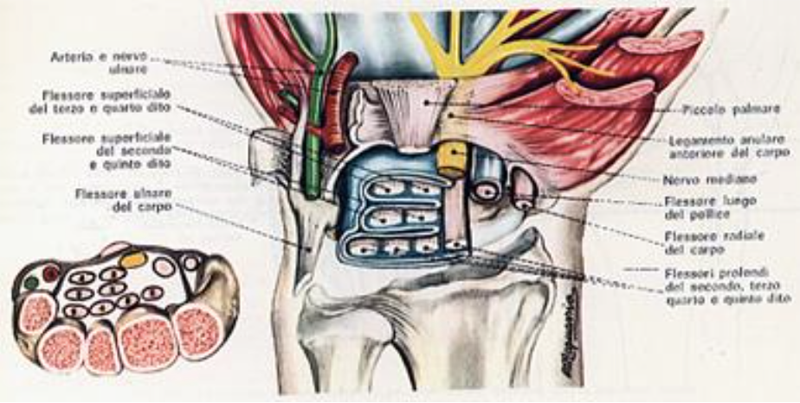
Per quanto riguarda il gomito invece la patologia più frequente è il Dolore Laterale di Gomito (LEP) che rappresenta un dolore aspecifico nella zona laterale del gomito il più delle volte non associato a danni strutturali mentre tra le cause specifiche più comuni abbiamo l’Epicondilite o più conosciuta “gomito del tennista” in cui vi è associata una tendinopatia a livello del compartimento estensorio del polso e della mano , con i muscoli più sollecitati che sono: l’estensore comune delle dita, l’estensore radiale breve e lungo del carpo.
Come nella parte parte possiamo riscontare anche un Dolore Mediale di Gomito e nello specifico per quello che riguarda le strutture tendinee dei muscoli flessori e pronatori di polso e mano, ovvero una tendinopatia mediale di gomito.
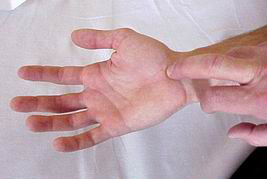
La maggior parte di queste tendinopatie all’insorgenza possono essere caratterizzate da un quadro di infiammazione, gonfiore, dolore e limitazione funzionale che tendono facilmente a cronicizzare, dovute principalmente da sovraccarichi e da possibili microtrauami ripetuti a livello del tessuto tendineo con conseguente danno. Il dolore facilmente localizzabile nella parte laterale o mediale del gomito, è evocabile nel momento in cui viene impugnata la pagaia o in una semplice stretta di mano.
Gli infortuni dell’arto superiore sono legati sopratutto per l’utilizzo della pagaia. Difficoltà di destrezza, poca sensibilità e tecnica di base porta ovviamente a compiere dei gesti con un alterato controllo di movimento, nel quale ripetuti nel tempo sfociano nelle problematiche annunciate in precedenza. Il gesto atletico da compiere per colpire la palla è semplice ma richiede sempre la giusta coordinazione e controllo motorio: un minimo di tecnica di base e allenamento servirebbe per ridurre notevelmente evenutali patologie.
Tra i fattori che possono essere correlati vi sono:
- Età
- Tempo di gioco totale
- Livello di abilità
Probabilmente i principianti possono esserne maggiormente colpiti. Questo perché nel principiante il gesto motorio è meno corretto e quindi è più predisposto a questi infortuni. In particolare è stato osservato che:
- L’impugnatura scorretta
- Il rovescio: scarso controllo dell’estensione del polso con > flessione di polso durante l’impatto con la pallina nei principianti
- attività del pronatore rotondo (intensità e tempo) nei principianti (e il pronatore rotondo origina proprio dall’epicondilo mediale)
- il posizionamento nel campo
- la corretta postura per colpire la palla
rappresentano i principali fattori modificabili.
La scelta della palla, un allenamento tecnico individuale per l’impostazione, esercizi aerobici e di mobilità del rachide e degli arti superiori soprattutto collo e spalle associato dello stretching sono necessari. Nello specifico esercizi con elastici o pesetti per adattare e migliorare la capacità di carico delle strutture muscolari e tendinee vengono indicate a scopo preventivo.
Esempi classici sono quelli per la cuffia dei rotatori in extrarotazione/intrarotazione di spalla e quelli di flex/ext di polso/gomito associandoli alla prono/supinazione di avambraccio.
A livello degli arti inferiori troviamo frequenti:
- lesioni muscolari
- tendinopatie
- distorsioni alla caviglia.
Le lesioni muscolari risultano molto frequenti negli sports, avvengono principalmente nell’attività che richiedono corsa veloce, salti, cambi di direzione.
Vi possono essere due tipologie di modalità di lesione:
High speed running durante la corsa ad alta velocità in cui colpisce il reparto flessorio posteriore
stretching tipe nel quale avvengono in allungamento con carico associato
Nel padel, maggiormente coinvolti saranno il compartimento posteriore e quello adduttorio, per lo più dovuti ad un alterata risposta al carico e in un gesto di frenata (contrazione eccentrica).
Fattori aggravanti sono:
- squilibrio muscolare
- ridotta capacità di carico
- scarsa elesticità
Fattori predisponenti sono :
- età ,hanno visto come i soggetti maggiori di 35 anni sono più suscettibili a infortuni muscolari
- BMI
Allenamenti specifici legati alla forza e alla capacità aerobica sicuramente potranno giovare. Importante è avere una buona flessibilità muscolare e una capacità contrattile adeguata , quindi saranno indicati esercizi di stretching e di controllo motorio. Per la migliorare la performance sarà fondamentale l’allenamento delle capacità condizionali (forza, resitenza e velocità) con quelle coordinative del gesto sport specifico.
Per quanto riguarda le tendinopatie dell’arto inferiore vale lo stesso discorso fatto per quello dell’arto superiore. In questo caso sono legate ai continui cambi di direzione e ripartenze in una superficie di gioco per lo più rigida.
Il più coinvolto è il tendine di Achille: una ridotta capacità di carico locale e una conseguente richiesta funzionale maggiore provocheranno la suddetta patologia che può sempre andare incontro a degenerazione qualora venisse trascurata.
In questo caso l’utilizzo di una scarpa flessibile e con drop ridotto come quelle del tennis sono le più utilizzate sopratutto nei giocatori non occasionali, mentre è consigliato una scarpa con apporto ammortizzante e stabilizzante per quelli amatoriali. In ambito prevenzione, associato alla scarpa sarebbe utile un graduale incremento della capacità di carico del tendine di achille con rinforzo del tricipite surale, adeguata flessibilità della catena posteriore (utile lo stretching della tricipite surale e fascia plantare), esercizi di esplosività e balzi per migliorare la performance.
Le distorsioni di caviglia sono molto frequenti, sopratutto dovute a movimenti repentini,continui cambi di direzione associati a salti.
Le lesioni traumatiche acute possono interessare il complesso legamentoso laterale della caviglia (LAS) dovuto ad un eccessiva inversione del retropiede o dalla combinazione di una flessione plantare e adduzione del piede oppure in numero minore il compartimento mediale della caviglia (MES).
Normalmente le distorsioni di caviglia sono classificate in lesioni di primo, di secondo e di terzo grado, questo serve unicamente per capire la severità al trauma ma non dà informazioni sui tempi di recupero, ed è fondamentale da tenere presente, ci sono numerosi fattori che entrano in gioco per il ritorno allo sport che vanno al di là della semplice classificazione.
Spesso l’episodio può essere una recidiva, ed è probabile che possa instaurarsi un CAI (Chronic Ankle Instability), una sindrome caratterizzata da :
- un episodio significante di distorsione alla caviglia
- sensazioni di instabilità percepita e ricorrenti episodi di distorsioni
- deficit funzionali autoriferiti
- il tutto persistente dopo un anno dal primo evento traumatico.
Il CAI probabilmente è dovuto all’interazione di tre macrosistemi : gli impairments patomeccanici , impairments sensoriali-percettivi e gli impairments dovuti al comportamento motorio.
Dalla modifica di questi sistemi è possibile creare tramite un fisioterapista un programma riabilitativo svolto a recuperare e prevenire future ricadute.
Sono consigliati : gli esercizi legati a migliorare l’escursione articolare, la propriocezione, l’equilibrio e la forza muscolare.Gli esercizi propriocettivi possono essere bipodalici e monopodalici,ad occhi aperti o chiusi, con le tavolette o sul terreno, braccia allargate o chiuse, ginocchio flesso o esteso, superfici piane o inclinate, esercizi statici o dinamici, ecc. E’ consigliato lavorare anche con gradi di flessione dorsale sempre maggiori perché in una partita, nei cambi di direzione, nell’atterraggio da un salto, il piede arriva in queste posizioni, ed è questo il momento in cui si potrebbe far male.
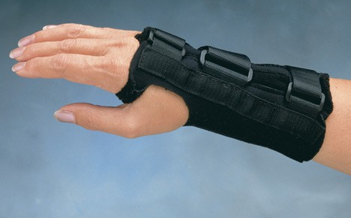
L’utilizzo di un tutore ha la sua maggiore efficacia nei soggetti che hanno avuto un primo episodio, ma svolge una piccola funzione anche su chi non ha mai avuto distorsione precedenti. La certezza a livello di evidenze scientifiche è che l’utilizzo del tutore aiuta tantissimo nel prevenire successive distorsioni.
E’ importante considerare anche in questo caso il tipo di scarpa e più precisamente la suola in modo tale da addattarsi alla tipologia della superficie di gioco e garantire un migliore grip per evitare di scivolare eccesivamente.
Possono essere comuni anche i problemi lombari causati dalle superfici di gioco e da movimenti:continui, rapidi, discontinui e torsionali. La postura in flessione e con baricentro basso per favorire il contatto al terreno e ai cambi di movimento , sollecita maggiormente i paravertebrali e i glutei, motivo per cui un corretto controllo motorio del tratto lombare sarebbe utile nel prevenire possibili patologie e algie in quel tratto del rachide.
Vi sono svariati esercizi specifici per migliorare la funzionalità della schiena,spesso è importante avere una buona elasticità che non una tonicità muscolare. Esercizi come : la presa di coscienza globale e selettiva del rachide, di mobilità e allungamento dovrebbero essere presi in considerazione nella routine di un praticante di padel.
In conclusione, nei recenti studi hanno individuato come gli infortuni più frequenti nel padel sono quelli muscolari, negli arti inferiori. Le problematiche legate alla schiena sono più comuni nei maschi mentre nelle donne sono legate all’arto superiore.
Rispetto all’età:
- giocatori sopra i 35 anni sono soggetti ad lesioni muscolari
- giocatori sotto i 35 anni per le tendinopatie.
E’ importante sottolineare come il livello di gioco sia correalato agli infortuni in modo inverversamente proporzionale:livello più alto, meno infortuni.
Sembra quindi necessario conoscere la quantità e il tipo di infortuni in questo sport, al fine di stabilire i meccanisminecessari per prevenirne la comparsa. E’ importante da un lato, conoscere le caratteristiche e le esigenze del padel, sia tecnicamente che fisicamente,in quanto permetterà di adottare un corretto programma di allenamento mirato all’integrità e benessere della persona.
Praticare il padel porta numerosi benefici a livello psico/ fisico, è consigliato affidarsi a specialisti per ridurre il rischio di infortuni.
Ricordarsi di :
- fare riscaldamento prima di un allenamento /partita
- esercizi di attivazione prima di un allenamento/partita
- stretching dopo allenamento/partita
- allenamento globale: aerobico, di forza e equilibrio
- tecnica e postura: lavorare sull’analisi e correzione nella tecnica del gesto e nella postura.