TENOSINOVITE DI DE QUERVAIN: COS’È, COME SI TRATTA

Cos è la tenosinovite di De Quervain?
La tenosinovite stenosante di De Quervain (DQST) è una patologia caratterizzata da dolore al polso e alla stiloide radiale. È causata da un alterato scorrimento dei tendini dell’abduttore lungo del pollice (APL) e dell’estensore breve del pollice (EPB). Queste strutture muscolo-‐ tendinee controllano la posizione e l’orientamento, l’applicazione della forza e la stabilità articolare del pollice.
Si ritiene che l’alterato scivolamento tendineo sia dovuto all’ispessimento del retinacolo dell’estensore nel compartimento dorsale del polso, con conseguente restringimento del canale osteo-‐fibroso.
Da dove origina il dolore?
Il termine “tenosinovite” implica la presenza di una condizione infiammatoria, tuttavia, la patofisiologia del DQST non comporta infiammazione e presenta reperti istopatologici simili a quelli di altre tendinopatie come ad esempio metaplasia fibro-‐cartilaginea e neovascolarizzazione, la quale è accompagnata da una crescita dei fascicoli nervosi che hanno componenti sia sensoriali che simpatici in grado di trasmettere dolore. Pertanto, l’impingement meccanico dei tendini APL e EPB nel canale osteo-‐fibroso ristretto è il probabile stimolo nocicettivo e quindi doloroso.
Quale sono le caratteristiche cliniche?
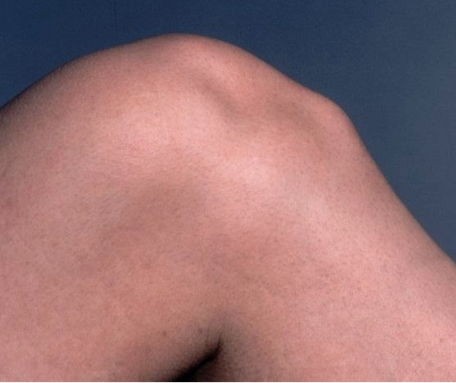
Il sintomo principale della tenosinovite di De Quervain è il dolore o la tensione alla base del pollice, il dolore potrebbe anche estendersi sull’avambraccio. Può svilupparsi lentamente o manifestarsi all’improvviso, può peggiorare quando si usa la mano, il pollice o il polso. Altri sintomi includono: Gonfiore vicino alla base del pollice, intorpidimento lungo la parte
posteriore del pollice e dell’indice, una sensazione di “schiocco” quando si sposta il pollice, un suono cigolante mentre i tendini si muovono all’interno delle guaine.
Cosa comporta tutto ciò? Qual è la prevalenza?
Una conseguente compromissione della funzionalità del polso, mano e pollice nelle attività come il sollevamento, la spinta, la trazione e non per ultima la presa. In un ampio studio del Regno Unito, la prevalenza di DQST è stata trovata allo 0,5% negli uomini e all’1,3% nelle donne. La più alta prevalenza di DQST è stata segnalata tra i soggetti di età compresa tra 30 e 55 anni.
Quali sono le cause della tenosinovite di De Quervain?
La causa più comune della tenosinovite di De Quervain è l’abuso prolungato del polso, come ad esempio sollevare un bambino nel seggiolino oppure sollevare pesanti borse della spesa per le maniglie. Altre cause potrebbero includere una lesione diretta al polso o l’artrite infiammatoria.
Come viene diagnosticata la tenosinovite di De Quervain?
Fondamentale è la raccolta anamnestica e l’esame fisico:
- Trauma acuto/da overuse
- Anamnesi remota patologica
- Movimenti ripetuti di mano/polso nell’attività lavorativa/attività ludica
- Dolore localizzato sulla base del pollice
- Mano dominante coinvolta nella sintomatologia
- Donna incinta o post parto
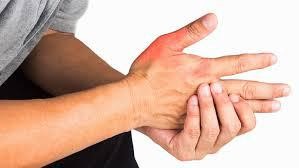
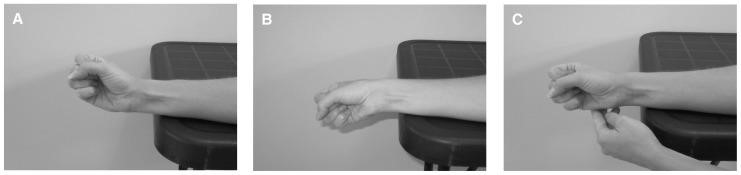
L’esame fisico tendenzialmente evidenza dolorabilità in prossimità della stiloide radiale del polso, gonfiore sempre in questa regione; in associazione a ciò è disponibile un semplice test clinico provocativo denominato test di Finkelstein il quale prevede una flessione del pollice in modo che poggi sul palmo della mano; quindi viene chiesto al paziente di fare il pugno, chiudendo le dita sul pollice. Infine, è richiesta un’inclinazione ulnare del polso.

Terapia non chirurgica
La terapia conservativa prevede l’utilizzo di ortesi notturne rigide e diurne semirigide per mettere in scarico il pacchetto tendineo, in associazione alla terapia medica farmacologica/infiltrativa e fisioterapica.
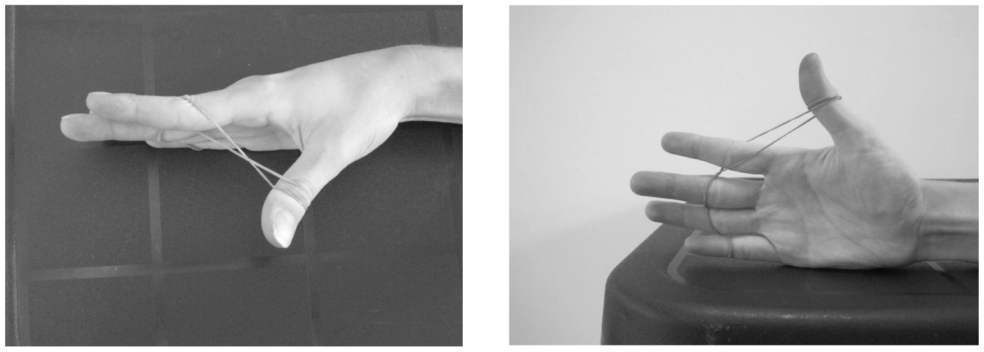
Dal punto di vista riabilitativo la gestione è essenzialmente identica alla gestione delle tendinopatie e prevede un lavoro incentrato su esercizi specifici per le due strutture interessate a carico crescente nel rispetto della sintomatologia clinica ma con il focus di aumentare la capacità di carico tendinea e ridurre la dolorabilità.
I primi esercizi proposti prevedono 4 serie da 4 ripetizioni di contrazione isometrica mantenuta per 20 secondi circa sia in abduzione che estensione; successivamente vengono richiesti esercizi che prevedono contrazioni isotoniche concentrice ed eccentriche (tre serie per 15 ripetizioni), il tutto monitorando costantemente il dolore durante e immediatamente l’esercizio che non deve mai superare il 4/10 della scala di valutazione del dolore NPRS.
Man mano che la sintomatologia clinica migliora verrà aumentato il carico con l’inserimento di attività specifica in relazione alle richieste/aspettative del paziente.
Terapia chirurgica: quando e perché?
La terapia conservativa è considerata la gestione gold standard per questa problematica, tuttavia se la sintomatologia clinica non si modifica in un arco temporale di 6-‐12 mesi è consigliabile la gestione chirurgica.
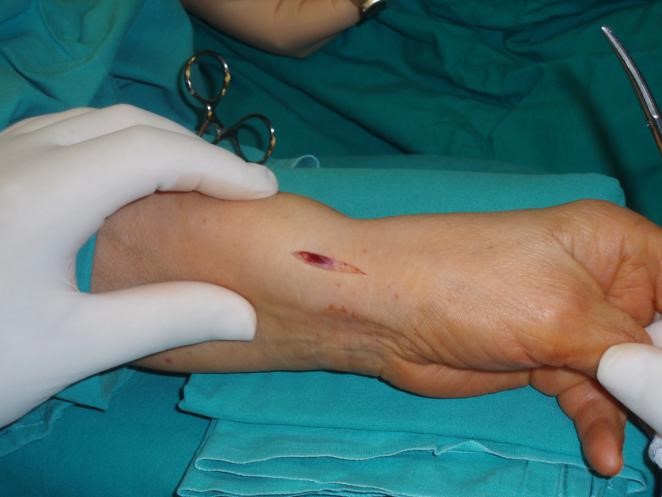
Il trattamento chirurgico della sindrome di De Quervain viene eseguito in regime di day surgery e consiste in una incisione cutanea di circa 1,5 centimetri centrata sulla tumefazione, nell’individuazione, isolamento e protezione dei rami nervosi sensitivi del nervo radiale, sezione del tetto osteofibroso che delimita il 1° tunnel osteofibroso con conseguente liberazione dei tendini, (tenolisi o pulizia) degli stessi.
A cura di:
Claudio Ceccarelli, Pt-‐OMPT-‐Cert DN-‐FIFA Diploma in Football Medicine
- Docente a contratto Università di Pisa
- Assistente alla didattica Università di Roma “Tor Vergata”
- Membro del gruppo di ricerca scientifico G.E.R.I.C.O (Università di Roma “Tor Vergata”)
- Fisioterapista specializzato in problematiche di spalla e gomito.
- FIFA Diploma in Football Medicine
- Med. student