ARTROSI DELLA SPALLA
FINALMENTE LIBERI DAL DOLORE GRAZIE AI NOSTRI TRATTAMENTI PERSONALIZZATI
Indossare una giacca, lavarsi i capelli, raggiungere uno scaffale alto… quando ogni movimento del braccio provoca un lampo di dolore nella regione della spalla, la vita di tutti i giorni diventa difficile. La colpa è dell’usura della spalla (artrosi).
Esistono diversi modi per trattare efficacemente l’artrosi della spalla. I nostri fisioterapisti altamente specializzati sull’artrosi possiedono diversi anni di esperienza e concetti per trattamenti altamente personalizzati.
COS’È L’ARTROSI?
L’artrosi è il termine medico per indicare l’usura cronica e lentamente progressiva di un’articolazione. Si distingue una forma primaria e secondaria.
L’artrosi primaria è la più frequente. La causa di questa forma di artrosi della spalla è il danno alla cartilagine articolare. Ciò fa sì che i processi di costruzione e degradazione della cartilagine perdano l’equilibrio che si traduce in una perdita dello strato protettivo della cartilagine. Di conseguenza, l’usura si espande all’osso, alla capsula articolare e ai tendini circostanti. Questo provoca lo sviluppo del dolore. Se non trattata, l’artrosi provoca una deformazione ossea nell’articolazione e, di conseguenza, limitazioni alla mobilità meccanica. Di solito, la predisposizione e/o l’abuso sono responsabili dell’artrosi. In questi casi l’artrosi della spalla si verifica spesso senza una causa rilevabile.
La forma secondaria di artrosi non è necessariamente correlata all’età. Più frequentemente, sono la diretta conseguenza di danni ai tendini (lesioni a carico della cuffia dei rotatori) o di incidenti passati con conseguente frattura di spalla.
Altre forme di artrosi secondaria si sviluppano se c’è un’instabilità cronica nell’articolazione della spalla dovuta a lussazioni ricorrenti. Le malattie infiammatorie croniche, ad esempio i reumatismi, possono causare forme caratteristiche di artrosi. Nelle forme più rare, l’artrosi è causata da un problema di circolazione nella testa omerale (necrosi della testa omerale). Questo può anche svilupparsi dopo incidenti o a causa dell’assunzione di determinati farmaci, ad esempio i farmaci chemioterapici.
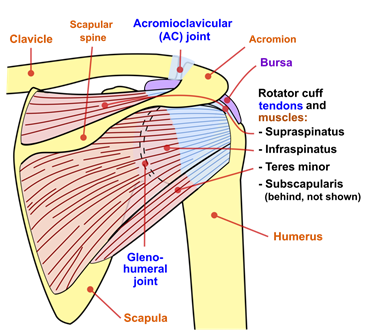
CENNI DI ANATOMIA E FISIOLOGIA DELLA SPALLA
La tua spalla è composta da tre ossa:
- Osso del braccio superiore (omero);
- Scapola;
- Clavicola

La testa dell’osso del braccio si inserisce nella cavità glenoidea della scapola. Una combinazione di muscoli e tendini mantiene la testa dell’omero ben centrato in questa cavità. Questi tessuti sono chiamati muscoli della cuffia dei rotatori.
Ci sono due articolazioni nella spalla, ed entrambe possono essere colpite da artrosi. Un’articolazione si trova dove la clavicola incontra la punta della scapola (acromion). Questa è chiamata articolazione acromioclavicolare (AC). Il secondo è dove la testa dell’omero si inserisce nella scapola ed è chiamata articolazione gleno-omerale.
In realtà quando parliamo di spalla dobbiamo considerare che essa è composta, in realtà, da 5 articolazioni ben sincronizzate. Tuttavia, solo 3 articolazioni vengono considerate “vere articolazioni”, ovvero articolazione gleno-omerale, acromion-clavicolare e sterno-clavicolare.
La spalla possiede, inoltre, diverse altre strutture importanti:
- La cuffia dei rotatori, ovvero un insieme di muscoli e tendini che circondano la spalla, dandogli supporto e consentendo un’ampia gamma di movimenti.
- E le borse, ovvero piccole sacche di liquido che ammortizzano e proteggono i tendini della cuffia dei rotatori.
COSA È L’ARTROSI DELLA SPALLA?
L’articolazione gleno-omerale può subire molti cambiamenti con l’artrosi. Queste modifiche includono:
- Cartilagine danneggiata: Una cartilagine articolare forte e scivolosa riveste la superficie della testa omerale e della glenoide nelle aree in cui si incontrano. La cartilagine aiuta le ossa a scivolare l’una contro l’altra e funge da cuscinetto per proteggere le ossa dall’urto reciproco. Tuttavia, la cartilagine articolare è naturalmente più sottile nell’articolazione della spalla rispetto alle articolazioni portanti come le ginocchia e le anche. Con l’artrosi, la cartilagine è danneggiata, consumata o degradata e di conseguenza può influenzare negativamente la biomeccanica della spalla con conseguente dolore e riduzione della funzionalità.
- Speroni ossei e altra crescita ossea in eccesso
Per compensare la cartilagine deteriorata, l’omero e la glenoide possono produrre cellule in eccesso, con conseguente formazioni di osteofiti o speroni ossei. Questi cambiamenti ossei possono provocare ancora più attrito e ridurre ulteriormente il range di movimento. - Sinoviti: una membrana delicata che circonda l’articolazione della spalla, chiamata sinovia, può infiammarsi con l’osteoartrosi. La sinovia produce e contiene fluido articolare, che fornisce nutrienti all’articolazione. Una sinovia infiammata diventa più spessa e la quantità e la composizione del fluido articolare che produce possono cambiare. Questa condizione potenzialmente dolorosa è chiamata sinovite
- Tendiniti
Quando l’artrosi colpisce la meccanica della spalla, possono essere interessati anche i tessuti molli circostanti. Tendini, legamenti e borse possono subire sforzi e attriti eccessivi con conseguente infiammazioni e lesioni. Ad esempio, quando la cartilagine dell’articolazione gleno-omerale si deteriora, lo spazio articolare tra le ossa si restringe, mettendo a dura prova i tendini circostanti.
QUALI SONO I SINTOMI DELL’ARTROSI DI SPALLA?
Principalmente il paziente con artrosi di spalla severa si lamenta del dolore e di una mobilità ridotta nelle attività di vita quotidiana. Spesso non c’è un trauma concreto per il dolore improvviso, mentre ripetuti sforzi quotidiani accompagnati da una biomeccanica alterata possono essere responsabili della artrosi. Se quest’ultima progredisce il dolore può manifestarsi anche a riposo, in particolare durante la notte.
Spesso i nostri pazienti si lamentano del dolore durante alcuni movimenti della vita quotidiana, come il semplice togliersi una maglia oppure allungare il braccio per fare retromarcia. A seconda dello stadio e della progressione dell’artrosi si possono sviluppare ulteriori restrizioni di movimento ed una perdita graduale della forza.
COME VIENE DIAGNOSTICATA L’ARTROSI DELLA SPALLA?
Per diagnosticare con precisione l’artrosi gleno-omerale, il fisioterapista intervisterà il paziente, condurrà un esame fisico e, se necessario, ordinerà una Rx o risonanza magnetica. Questo processo diagnostico può aiutare a escludere altre potenziali fonti di dolore alla spalla, come la borsite della spalla, il conflitto della spalla, la spalla congelata e le lesioni della cuffia dei rotatori.
IN CHE COSA CONSISTE IL TRATTAMENTO PER L’ARTROSI DI SPALLA?
Se una persona risponde bene al trattamento non chirurgico per l’artrosi della spalla, il processo artrosico può essere rallentato, il dolore può essere controllato e l’intervento chirurgico può essere evitato o almeno posticipato.
Le nostre principali armi per contrastare l’artrosi di spalla e migliorare il dolore, la forza e la funzionalità della spalla sono le seguenti:
- Terapia manuale;
- Educazione;
- Mobilizzazioni articolare;
- Esercizio terapeutico e programmi di ri – allenamento;
- Esercizi di stretching e di rinforzo;
- Terapia aggiuntive come tecar terapia e laser terapia;
LA PROTESI PER L’ARTROSI DI SPALLA
Quando le opzioni di trattamento non chirurgico sono state esaurite e non hanno portato a risultati sperati ai pazienti con artrosi di spalla da moderata a grave potrebbe essere consigliato di prendere in considerazione l’intervento chirurgico. Nei soggetti anziani, con con artrosi severa, in genere si consiglia la sostituzione della spalla. Questo intervento sostituisce l’articolazione gleno-omerale sferica con una artificiale. Consiste nel tagliare le estremità artrosiche dell’omero e della glenoide (alveolo della spalla) e sostituirle entrambe con delle protesi.
La sostituzione della spalla è un intervento chirurgico importante che richiede un lungo processo di recupero e riabilitazione. La terapia fisica è necessaria per rinforzare i muscoli della spalla ed evitare la formazione di tessuto cicatriziale.
LA RIABILITAZIONE DOPO LA PROTESI DI SPALLA
La riabilitazione nel paziente protesico inizia ancor prima dell’intervento chirurgico. Questo percorso fisioterapico migliorerà quello che saranno gli outcome, ovvero i risultati, nel lungo termine, dopo l’intervento chirurgico.
In questa fase il paziente verrà istruito su quali sono gli esercizi da compiere dopo l’intervento chiurgico, con lo scopo di rinforzare i muscoli e migliorare la mobilità articolare, ma anche istruendo il paziente sui movimenti da evitare per evitare complicanze.
A seguito dell’intervento chirurgico, la fisioterapia andrà iniziata dopo diverse settimane, su indicazioni del chirurgico. Si tratta di un percorso duraturo, centrato sul paziente, con lo scopo di:
- Favorire la guarigione dei tessuti;
- Recuperare la funzionalità della spalla;
- Prevenire complicanze.