Emicrania
CERVICALE ED EMICRANIA
L’emicrania è una condizione di mal di testa disabilitante che colpisce il 15% della popolazione generale. Si stima che circa il 70% degli individui con emicrania soffra anche di dolore cervicale, spesso ignorati o considerati solo come sintomi dell’emicrania stessa. Il dolore alla cervicale è considerato un fattore predittivo di disabilità correlata all’emicrania e di riduzione di efficacia del trattamento farmacologico.
Si puntualizza sul fatto che la cronicità non dipende da quanto tempo (misurata in anni) una persona soffre di emicrania, ma bensì sul numero di attacchi al mese e alle caratteristiche di questi attacchi.
L’influenza dei disordini muscolo scheletrici del rachide cervicale nell’emicrania è stata discussa in diversi studi che hanno investigato l’associazione tra i disordini muscolo scheletrici al collo con l’emicrania, sebbene abbiamo riportati risultati contrastanti.
Per esempio, alcuni autori hanno trovato restrizioni dell’escursione articolare o alterata postura in individui con emicrania, mentre altri autori non hanno trovato tali differenze.
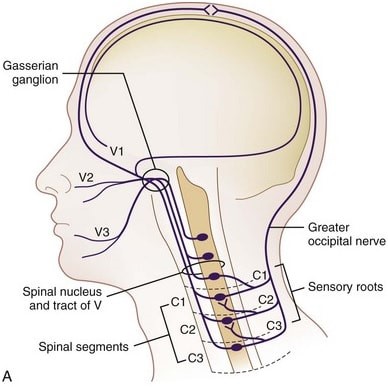
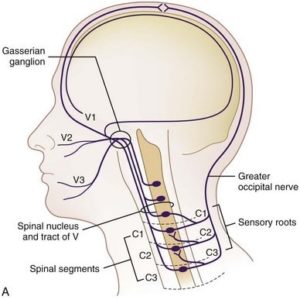
I disordini muscolo scheletrici a livello del rachide cervicale (superiore) può contribuire all’intensità ed alla frequenza dell’emicrania attraverso una sensibilizzazione del nucleo caudale cervico trigeminale, ovvero quell’area anatomica in cui convergono input nocicettivi afferenti dalle radici cervicali superiori (C1 – C3), prima divisione del nervo trigemino, e dura madre.
Questo clinicamente si manifesta con la presenza di dolore riferito alla testa in soggetti con mal di testa durante la valutazione palpatoria delle articolazioni cervicali superiori sintomatiche. La frequente coesistenza di cefalea e cervicalgia è attribuita quindi all’innervazione nocicettiva comune della testa e del collo a livello del corno dorsale C1-2 localizzato a livello di questo complesso cervico trigeminale.
Illustrazione del nucleo cervico trigeminale
Il rachide cervicale svolge un importante ruolo nel mantenimento della postura e dell’equilibrio.
L’importante contributo della regione cervicale superiore (C1 – C3) è dovuto dal fatto che la maggior parte dei meccanorecettori e fusi neuromuscolari (recettori di stiramento disposti in parallelo alle fibre muscolari) sono connessi con il sistema simpatico, vestibolare e visivo per fornire una corretta propriocezione. La cinestesia cervicocefalica è definita come l’abilità di percepire sia il movimento che la posizione della testa nello spazio rispetto al tronco, ed è di solito misurata attraverso il test del JPSE, ovvero test che rileva l’errore della posizione articolare, e sembra che gli individui con disturbi cervicali mostrati alti livelli di JPSE rispetto ai soggetti sani; Tuttavia, studi che hanno investigato i livelli di JPSE in pazienti con emicrania sono scarsi.
L’obiettivo di uno studio condotto presso il dipartimento di Neuroscienza a San Paolo, in Brasile, è stato quello di indagare le differenze dei disordini muscolo scheletrici a livello del rachide cervicale superiore inclusa la mobilità cervicale globale e della cervicale superiore, la presenza di sintomi a livello dell’articolazione cervicale, disturbi propriocettivi con il test di JPSE, e la postura del collo e della testa tra le donne con emicrania episodica, emicrania cronica ed i sani.
Questo studio ha scoperto che le donne con emicrania cronica od episodica presentavamo disturbi muscolo scheletrici a livello del rachide cervicale superiore espressa con una rotazione cervicale limitata, una disfunzione a livello delle prime due vertebre cervicali (C1-C2), valutata con il test di flessione – rotazione, e presenza di articolazioni cervicali superiori sintomatiche alla digito pressione.
Tuttavia, la presenza di disordini muscolo scheletrici a livello cervicale nell’emicrania è controversa. Alcuni studi riportano una correlazione tra emicrania e disordini muscolo scheletrici, altri meno. Infatti, la presenza di una restrizione del movimento del rachide cervicale superiore è una caratteristica della cefalea cervicogenica, e non dell’emicrania.
Si ricorda che la cefalea cervicogenica è una forma di cefalea secondaria causata da una disfunzione cervicale delle prime tre vertebre cervicali (C0-C3) e clinicamente si manifesta con dolore unilaterale provocato dal movimento del collo o da posture prolungate che conseguente sovraccarico di tessuti articolari ed muscolari.
Ciononostante, il risultato di questo studio non supporta completamente questa ipotesi poiché è stato osservato una minore rotazione cervicale anche nel campione di donne con emicrania.
Il cervical flexion – rotation test, ovvero il test di flessione – rotazione cervicale, è usato per l’identificazione della disfunzione nel segmento C1/C2 in pazienti con cefalea cervicogenica, laddove un’escursione articolare ridotta di 32° rende il test positivo.

In questo studio è stato trovato che le donne con emicrania mostravano una ridotta mobilità del rachide cervicale superiore ed almeno l’80% dei pazienti erano postivi al test di flessione – rotazione cervicale.
Di conseguenza, il fatto che le donne con emicrania mostrino un ridotto range di movimento cervicale nella rotazione attiva e durante il flexion – rotation test supporta un coinvolgimento del tratto cervicale superiore (C1-C2), poiché questo tratto cervicale è responsabile di buona parte della rotazione della cervicale.
E’ stato scoperto che il 50% delle pazienti con emicrania manifestavano sintomi alla digito pressione delle articolazione cervicali superiori.
La presenza di dolore riferito alla testa durante una pressione mantenuta sulle articolazioni sintomatiche in disfunzione a livello del rachide cervicale superiore non è una novità nella letteratura sul mal di testa.
Tuttavia, ancora una volta i risultati sono controversi. Alcuni studi riferiscono la presenza di articolazioni cervicali superiori sintomatiche negli individui con emicrania, altri no.
Secondo questo studio
- il 50% delle donne con emicrania episodica ed il 36% con emicrania cronica presentavano un dolore riferito alla testa prodotto da C0/C1 (articolazione tra l’occipite e la prima vertebra cervicale);
- ed il 50% delle donne sia con emicrania episodica che cronica lamentavano un dolore riferito alla testa da C1/C2 (prima e seconda vertebra cervicale)

E’ interessante notare che, i pazienti emicranici positive al test di flessione – rotazione cervicale avevano un alta prevalenza di dolore riferito alla testa a seguito di una pressione sostenuta sulle articolazione cervicali superiori.
La percentuale di prevalenza osservata in questo studio è stata alta rispetto ad altri studi dove non sono state osservate articolazioni cervicali superiori sintomatiche, ma bassa rispetto alla percentuale ripotata da Watson e Drummonf; una diversa pressione sostenuta, in termini di intensità, può spiegare questa differenza.
E’ possibile che il dolore riferito alla testa riprodotto dai segmenti cervicali superiori, come riportato dal presente studio, può anche essere dovuto dalla presenza di trigger point miofasciali presenti a livello del collo e della testa. Pertanto, la presenza di trigger point miofasciali nei muscoli cervicali, e che non sono stati esaminati in questo studio, potrebbe essere associati a questi risultati.
La presenza di disturbi nel controllo senso – motorio cervicale (disturbo propriocettivo) in questa popolazione può essere correlato al fatto che un’alta percentuale di pazienti con emicrania presentano anche dolore cervicale. Infatti, un recente studio ha dimostrato che le donne con emicrania cronica mostrava un alterata strategia di reclutamento muscolare per stabilizzare la testa ed il collo.
Tuttavia, la presenza di un alterata postura del collo e della testa nei pazienti con emicrania è controversa. In questi studio non è stata trovata differenza tra i gruppi negli angoli di lordosi cervicale e cranio cervicali suggerendo che individui con emicrania non presentano una postura alterata.
Per concludere, sebbene non ci siano differenza tra la propriocezione e la postura del collo e del capo in questo studio, è stata osservata un’associazione tra postura della testa e la JPSE nei pazienti con emicrania cronica. Questo è simile ai risultati riportati da Lee e collaboratori dove la presenza di una forward head posture, ovvero posizione della testa in avanti, era correlate con un aumento della JPSE in tutti i movimenti.
Questo studio ha scoperto che le donne con emicrania cronica o ricorrente mostravano una restrizione della mobilità cervicale in rotazione, una disfunzione dell’articolazione C1/C2 con il flexion – rotation test e la presenza di articolazione cervicali superiori sintomatiche alla digitopressione, suggerendo che i disordini muscolo scheletrici a livello cervicale sembrano interessare principalmente il tratto superiore.
A cura di
GIONATA PROSPERI FT, SPT, SM, cert. VRS
- Fisioterapista Sportivo e Scienze Motorie
- OMPT Student – SUPSI switzerland
- Fisioterapista esperto in Terapia Manuale nelle cefalee, emicrania
- Fisioterapista dei disturbi dell’articolazione Temporo – Mandibolare
- Fisioterapista dei Disturbi Vestibolari
- Fisioterapista specializzato nella Spalla dolorosa